【骨髓瘤关爱月】
三月是“骨髓瘤关爱月”。目前,我国多发性骨髓瘤的发病率已经超过急性白血病,位居血液系统恶性肿瘤的第二位。然而,国内公众对于骨髓瘤的认知并不高。在当下这个特殊时期,我们除了要密切关注国内外疫情之外,我们也呼吁大家关注多发性骨髓瘤,提高对多发性骨髓瘤的警觉和认知,践行多发性骨髓瘤的规范化诊疗。
这个三月,让我们一起关注多发性骨髓瘤!💓
疾病是患者和医生的共同敌人!相互理解和密切配合,是战胜疾病的法宝。——邱录贵
写在前面:2019 年 10 月下旬,我们联系了多位刚确诊不久的骨髓瘤患者,希望他们能从新确诊患者和家属的视角,在对骨髓瘤一知半解的阶段,提出一些他们最想要了解的骨髓瘤诊疗问题。整理出后来,我们拿着这些问题拜访了中国医学科学院血液病医院邱录贵教授,邱教授对于这些问题用通俗的话语进行了专业解答,于是有了今天这期访谈。
1.首先请邱主任介绍下多发性骨髓瘤的诊疗现状
邱录贵主任:谈到这个多发性骨髓的诊疗现状,我先简单说一下这个疾病。
多发性骨髓瘤,应该来说在中老年当中是一个越来越常见的血液系统肿瘤。这个疾病在西方国家,很长时间都是第二位的血液肿瘤,也就说最常见的血液肿瘤是淋巴瘤,第二位的就是多发性骨髓瘤,第三位才能排到白血病。在我们国家,既往一直认为这个疾病是比较少见的,但是现在发现这个疾病越来越常见,可能原因有几个方面:一个是中国快速进入老龄化,作为一个老年常见的肿瘤,随着人群老龄化它发病率肯定会增加,这是一方面;新的诊疗技术,使得多发性骨髓瘤患者治疗效果越来越好,生存期越来越长,累积患者也就越来越多。
目前在中国淋巴瘤十分常见,已经超过白血病成为最常见的血液肿瘤,第二位目前可能还是各种类型的白血病,第三位是多发性骨髓瘤,目前中国的多发性骨髓瘤发病率大概跟髓细胞白血病(急性髓细胞白血病)的发病率差不多。从中国国家癌症中心目前登记的肿瘤的发病率和死亡率来看,中国的多发性骨髓瘤发病率大概在 10 万分之 2-2.5 之间,或者如果放宽一点,大概 10 万之 2-3 之间,基本上跟我们髓细胞白血病发病率是差不多的,所以说这个疾病也是越来越常见。
这个疾病在近十几年,特别是这四、五年来说,无论诊断和治疗,都取得了非常大的进步。从诊断来说,我们对多发性骨髓瘤诊断标准,进行了三次的更新。
从 98 年的这种比较复杂的一个诊断标准,所谓主要条件、次要条件进行组合的诊断标准,到 08 年确定的以 CRAB 症状,也就说它的主症,就是肾功能损害、贫血、骨病和高钙血症这几个主症,加上血和/或尿当中有 M 蛋白,骨髓通常来说有克隆性的浆细胞超过 10% ,来进行诊断。

16 年又对这个标准进行了更新,主要的就是增加了一部分高危的冒烟性骨髓瘤,也就没有症状的骨髓瘤,这部分患者很容易进展到活动性的骨髓瘤,所以诊断标准把这部分患者又叫 SLiM ,它包括:诊断的时候做骨穿,浆细胞比例很高,超过了60%;第二个我们通过更精确的这种影像学检查,比如说核磁或者 PET-CT 检查,发现了两个直径超过 5 毫米以上的这种溶骨性损害,这种情况;还有,比如我们做游离轻链检测,这种正常的和异常的比值超过了 100 。有这三个指标之一的没有没有症状的冒烟性骨髓瘤患者在两年之内,他可能会进展到活动性骨髓瘤的概率会超过 70% 甚至 80% 。所以这次修订就把这部分患者也纳入到活动性骨髓瘤当中。现在骨髓瘤诊断,临床的表现,我们叫 CRAB-SLiM ,再结合血尿 M 蛋白鉴定的结果,和我们骨髓当中证实它是克隆性浆细胞,排除了其他的疾病,我们就进行诊断,这是一方面,从诊断的角度来说进行了更新。
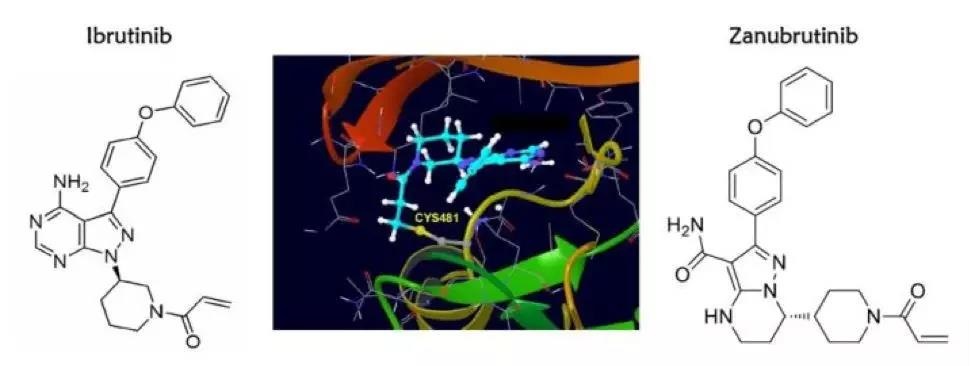
第二方面,对多发性骨髓瘤的预后分层也进行了更新。最早的 Durie-Salmon 分期,它更多的是反映临床的一种进程,所谓一期、二期、三期,主要是体内的肿瘤负荷和器官功能损害。它跟预后有一定的关系,但是不是说那么准确。后来出现了叫国际预后分层,就两个简单的指标,血清学指标 β2 微球蛋白和白蛋白水平的异常来进行分级。到现在 14 年以后,我们叫修订的国际预后分层,也就是 R-ISS 分期,这个分期是综合的一个预后分层系统,除了 ISS 分期以外,结合了遗传学,因为遗传学是能够更好地反映肿瘤细胞生物学本质的指标。再结合了反映肿瘤增殖的一个指标:乳酸脱氢酶,能够进行更好的预后分层。所以说这是从诊断上来说,主要有这些进展,特别是在遗传学这块,遗传学对预后的影响,可能是比其他指标更加准确来进行预后判断,这是诊断。
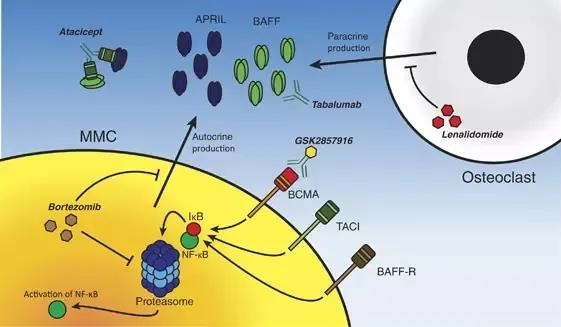
治疗的进展,应该就是比诊断更快、更多。多发性骨髓瘤的治疗,大概可以分成几个阶段。第一阶段我们叫 2000 年以前的阶段,这个阶段基本上就是从上个世纪 60 年代马法兰应用到多发性骨髓瘤,取得比较好的治疗效果以后到 2000 年左右,基本上就是我们叫传统的化疗时代,主要的药物包括烷化剂马法兰、环磷酰胺,蒽环类药物像阿霉素,以及皮质激素类药物地塞米松,以这些药物为主。当然还有氮芥类的药物,这些药物来进行治疗。包括 90 年代的自体的造血干细胞移植(自体骨髓移植),这都属于传统化疗时代。
在 2000 年以后,就是两大类药物的出现,我们的治疗进入新药时代。一个就是免疫调节剂,最早是沙利度胺,然后是来那度胺;再一个就是硼替佐米,第一个上市的硼替佐米在 04 年,这是第一代蛋白酶体抑制剂。这个大概持续到 15 年左右,我们叫第一代的新药时代,这使多发性骨髓瘤疗效,特别是总的有效率,还有近期的疗效和远期的生存,得到了非常显著的改善。
15 年以后,主要在 15 年,在美国一年批准了 5 个用于多发性骨髓瘤治疗的药物,包括第二代蛋白酶体抑制剂卡非佐米和伊沙佐米。还有两个单克隆抗体,CD38 单抗和 CS1 单抗,再加上一个 HDAC 抑制剂批准上市。所以那一年在美国叫“骨髓瘤年”,那年 ASH 会议上大多数进展都是围绕这些药物。
近几年随着单克隆抗体的应用,还有更多的新药的开发,我们就进入了第二代新药和免疫治疗时代。近年开发出了完全新型的药物,比如说 XPO-1 和蛋白转录因子的抑制药物 Selinexor ;还有针对 BCMA 靶点的免疫治疗,包括抗体介导的免疫治疗,和 BCMA 的 CAR-T 这些治疗。所以说现在我们已经或逐渐要进入到新型的新药,或者说第二代新药和免疫治疗时代。

所以总体来说,多发性骨髓瘤的诊治进展是非常快的。这个诊治的快速进展,使得多发性骨髓瘤的疗效,特别是长期生存,得到非常显著性的提高。一般来说在 2000 年前,或者 2000 年左右的时候,患者中位生存期大概三年不到,到 2010 年左右就随着我们第一代新药的应用,患者的中位生存期延长到了 6-7 年。预后好的患者大概可以延长到 8-10 年左右生存。当然这些是指参加临床试验的这些优选的患者,在真实世界研究当中,我们回顾了一下我们中心自己的结果。应该说我们在2003 年以前分析的 200 多例,接近 300 例患者,中位生存期大概只有 27 个月。2003 年到 2007 年、2008 年这几年,我们通过应用沙利度胺,患者中位生存期延长到 40 个月。其中完全按照我们设计的方案治疗的患者,中位生存期就接近 58 个月了,所以说得到非常显著提高。
现在我们总结到大概 2014 年的病例,就是第二套方案的病例,中位生存期已经大概在 66 个月到 70 个月左右,当然现在我们还在进步。所以总体来说,这些诊断治疗,特别是治疗的进展,使得多发性骨髓瘤患者的生存期的确得到了非常显著性的延长,这是大概的一个概貌。
2.多发性骨髓瘤的先兆症状有很多,经治疗后症状会有所缓解,那以骨折为主要症状确诊的骨髓瘤患者,是先对骨折部位做处理还是立即开始骨髓瘤的治疗?骨折手术还有必要做么?
邱录贵主任:多发性骨髓瘤的骨病,是多发性骨髓瘤的一个很重要的临床特点,也就是其他肿瘤相对比较少见的一个临床特点。发病原理,是由于肿瘤细胞,或者说还有它的微环境的刺激,使得多发性骨髓瘤患者发生破骨活化、成骨受到抑制,所以出现溶骨性损害。它的主要表现为骨痛,进一步可能会产生骨折,这种自发性的,我们叫病理性骨折,在多发性骨髓瘤当中,还是比较常见的一个临床表现,同时也是影响患者生活质量,甚至影响到患者生存的一个很重要的并发症。

骨病,特别是骨折起病的患者,是先进行系统治疗,还是做骨病的治疗呢?这个需要血液科医生和骨科医生来共同讨论。
多数情况下,多发性骨髓瘤应该说它是个相对惰性的肿瘤,相对急性白血病来说,它是个相对惰性的肿瘤。当然相对慢性淋巴细胞白血病来说呢,它又是个侵袭性肿瘤,所以它是介于惰性和侵袭性之间的一个肿瘤。多数情况下来说,如果有手术指征,应该先做手术,对多数患者来说,你晚一个月治疗和早一个月治疗,对 TA 的疗效和生存可能影响并不大。所以如果说有手术治疗指征,比如说这个患者是一个急性的脊髓压迫,造成了瘫痪,或者大小便失禁,如果能够做手术,应该尽快做手术,解除脊髓压迫。这样的话,一个是有利于生活质量,另外有利于后面的治疗。因为你要长期卧床的话,是严重地影响到这个患者的治疗。一旦卧床,可能感染等等一系列并发症就来了,所以在这种情况下,应该优先进行手术治疗。包括其他负重骨折,如果能做手术,应该先做手术。等恢复以后,再进行多发性骨髓瘤的治疗。
当然,还有一些特殊情况,比如说这个患者,如果同时又有肾功能衰竭这种情况,可能就没办法同时做手术。所以这种轻重缓急和先后次序,最好由多学科讨论,骨科、血液科来一起讨论,来决定它治疗的先后顺序,也就根据轻重缓急来进行选择。
3.刚确诊的骨髓瘤患者,确定分型分期做完后,如何选择化疗方案?
邱录贵主任:应该说,现在无论是我们中国也好,国外也好,对多发性骨髓瘤一线怎么治疗选择,实际上有很好的指南。当然,在中国情况会比西方国家复杂,主要是因为我们医保水平的限制,经济条件的限制,影响了治疗选择。比如说我们会有优先推荐的方案,和靠后推荐的方案,我想这个方案的选择,应该是由医生和患者经过讨论后来选择恰当的方案,但不一定是最优的方案。因为正常来说是对这个患者应该采用最优方案,但有可能这个患者 没有经济条件来使用。所以说医生和患者、患者家属进行讨论以后,来选择一个适合这个患者的方案。
从总体来看,目前来在多发性骨髓瘤的一线治疗,我们的基本原则就分成两大部分人群来进行治疗。在国外叫做适合做移植和不适合做移植的患者来进行治疗。在中国我们不能谈到适合或者不适合,因为主要原因就是在中国,很大一部分适合做移植的患者没有做移植。所以说我们叫做要做移植的患者,和不打算做移植的患者来进行选择。
如果是准备做造血干细胞移植的患者,一般来说我们会选择患者合适的诱导治疗方案。一般来说,现在优先推荐的方案是同时使用含有蛋白酶体抑制剂,比如硼替佐米或者伊沙佐米,和免疫调节剂沙利度胺或者来那度胺,再联合地塞米松。当然有可能还有一部分也可以选择以硼替佐米和地塞米松,再联合一个烷化剂比如说环磷酰胺,或者是一个蒽环类药物,比如说阿霉素。这个方案也就是我们通常来说叫三药为基础的诱导治疗方案,来进行诱导治疗。一般来说,诱导治疗疗程大概 3-4 个疗程,多数患者可能就能够达到部分缓解以上,这时候就可以动员外周血干细胞保存起来,后面再进行自体造血干细胞移植,移植后再做适当的巩固,或者不做巩固。如果缓解得很好的话,可以不做巩固,然后直接进入到口服的维持治疗。
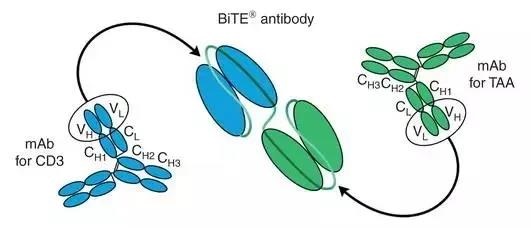
如果说是一个不打算做移植的患者,或者是身体状态不能耐受移植的这种患者,如果年轻体能状态好,还是刚才谈到的,就是适合做以这些三药为基础的诱导方案,可以做到四个疗程左右,评价效果怎么样。如果达到有效,部分缓解以上,继续用这个方案,甚至可以到一年左右,9-12 个疗程,也就是说把诱导和巩固加在一块,达到一个很深的缓解以后,后面进行维持治疗。
我们特别忌讳所谓去试,这个方案、那个方案去试,这方面医生要注意,家属也要注意。我们任何一个疾病,一旦确定一个方案,如果这个方案是有效,而且能够耐受,不应该轻易地更换方案。现在虽然有很多药物可以选择,但是如果你无序地、没有规范地用药以后,会导致你不知道这个患者对这个方案是有效还是无效,耐受性好还是耐受性不好。所以我们要规范性地用药,也就是说,我们设计一个方案一线治疗,我们的一线治疗就包括了一个整体治疗,也就适合做移植的,包括诱导、移植和维持治疗。如果不做移植的患者,我们诱导加巩固,这样一个多疗程的一个治疗,然后进入到维持治疗。
到疾病进展以后,我们说他的一线治疗到此结束了,需要进入到二线治疗。这样的话,我们医生就会很好选择,二线治疗的方案就比较好确定。所以不是说今天去试这个药,明天去试另外一个药物,这就是说我们治疗当中,选定一个方案以后,用这个方案定期进行疗效评估,看它有效没效,一般来说,我们会两个疗程做一次疗效评估。另外作为一个惰性疾病,它并不容易达到完全缓解,不是说一定要去达到完全缓解,没达到我就去更换一个方案,反复频繁去换药,这是非常忌讳的。
下期将继续讨论:
●初治患者选择方案时,假如身体耐受程度一致,是多药还是单药控制病情好?
●骨髓瘤患者,选择单药还是多药区别大吗?能不能开始用单药,病情出现进展改用多药?这样做的有效率和临床疗效如何?
●现在骨髓瘤的新药越来越多,那还有必要做移植么?移植的过程大概是怎样的,花费如何?很多病友对移植有恐惧感,觉得移植就是最后一搏。
●多数骨髓瘤患者难以避免复发,如果移植后复发,该如何选择治疗方案?继续化疗,还是二次移植,或是有其他更好的治疗方法?
转载自:血液科