菠萝说
最近总有读者在后台问菠萝:靶向药物、免疫药物,到底哪个更好?今天这篇文章带大家再回顾一次。
另外文末有关于购买新入医保抗癌药的问卷,如果有了解相关信息的读者,请大家帮忙填个问卷,谢谢!

靶向药物和免疫药物是两大类新的抗癌药,目前上市的靶向药物有几十个,免疫药物也有几个,已经成为很多病种的主流治疗方案。两类药物都还有更多正在进行临床试验,会在未来逐渐上市。
很多人爱问:
“靶向药物和免疫药物,哪个更好?”
这个问题没法回答,因为它就像问“小鸡和蘑菇,哪个更好吃?”
它们不是一类东西,无法比较,更无法简单替换。有人爱吃蘑菇,有人爱吃小鸡,更多人爱吃小鸡炖蘑菇。同样的道理,有些人更适合靶向药物,有些更适合免疫药物,有些适合两个同时用。
虽然很难直接比较好坏,但靶向药物和免疫药物确实有很多明显区别,今天就简单介绍一下。
作用细胞不同
靶向药物,顾名思义,针对的是癌细胞上特定的靶点,比如某个特有的基因突变。靶向药物和化疗的目的都是直接杀死尽可能多的癌细胞。比起化疗,靶向药物理论上只会抑制癌细胞,而不会对正常细胞造成显著伤害,因此副作用小很多。典型代表是针对白血病的格列卫(Bcr-Abl 基因突变)和针对肺癌的易瑞沙(EGFR 基因突变)。
免疫药物,与以往药物的逻辑截然不同。它的作用对象不是癌细胞,而是免疫细胞。这类药物自己不能直接杀伤癌细胞,而是激活针对癌细胞的免疫系统,然后让大量活跃的免疫细胞成为真正的抗癌武器,完成使命。目前上市的PD1 抑制剂,PD-L1抑制剂,或CTLA4 抑制剂都是如此。
靶向药物是打击黑势力的警察,免疫药物是给特种兵部队进行动员的政委。
副作用不同
任何药物都有副作用。由于作用机制不同,靶向药物和免疫药物副作用很不一样。
靶向药物针对的往往是对肿瘤生长非常重要的蛋白,可以说是癌细胞生长的重要食粮。靶向药物通过抑制这些蛋白活性,从而达到“饿死”癌细胞的目的。
但由于种种原因,药物也会“饿死”一些正常细胞,产生副作用,这点和化疗有点类似。比如肺癌EGFR 靶向药物易瑞沙,对表皮细胞有副作用,所以患者使用后会有明显的皮疹。
免疫药物功能是激活免疫细胞,来对抗癌细胞。但它也有副作用,不是毫无风险的。被激活的免疫细胞除了能攻击癌细胞,也能攻击自身的正常细胞,这会产生暂时的“自免疫疾病”,严重的话是可能致命的。
目前使用的PD1 抑制剂、CTLA4 抑制剂等免疫药物,有代表性的副作用是免疫系统活跃导致的皮疹、肠炎、腹泻、肝损伤等,它们的临床特征和化疗或靶向疗法的副作用截然不同,要控制这类副作用需要的药物也不同。
起效速度不同
靶向药物因为直接针对性杀死癌细胞,起效往往比较快。如果有效,通常几个星期,甚至几天,就会发现肿瘤缩小,或者肿瘤标志物降低。比如,易瑞沙平均起效时间是6 个星期,患者通常服药第一次去医院复查,就会知道是否有效了。
免疫药物反应要慢得多,也要复杂得多。免疫药物是通过激活免疫系统,而间接杀死癌细胞,因此变数比较大。很多患者用了好几个月的药,也不完全确定到底起作用了没有。
甚至有患者用PD-1抑制剂超过1 年后,肿瘤大小看起来纹丝不动,医生决定停止用药,谁知几年后复查癌症却消失了。这个现象与下面要谈到的“假进展”密切相关。
对“肿瘤变大”的判断不同
临床上“肿瘤进展”指的是肿瘤在扫描影像下体积增大,或者出现新的肿瘤。对于靶向药物(或者化疗)来说,这通常意味着药物对肿瘤无效,标准操作是停止治疗,换别的药物。
但免疫药物带来了一个前所未有的现象,叫“假进展”。约10% 使用免疫药物的患者,用药后CT 扫描会看到“肿瘤变大”。如果按传统经验,这是药物失败,应该换药。但实际上后来知道,药物是成功的,因为这10% 患者后来肿瘤又缩小。
“假进展”出现的主要原因是免疫药物起效后,会引发大量免疫细胞进入肿瘤组织,和恶势力斗争。但CT 区分不了癌细胞和免疫细胞,只是简单发现肿瘤变大了。其实,这是免疫细胞部队进入战场,是大大的好事。
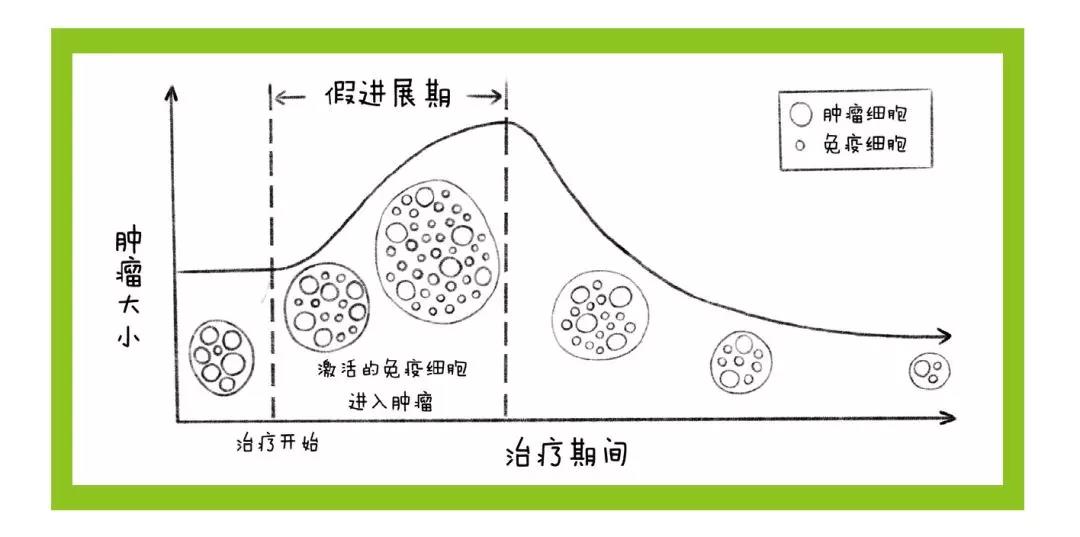
使用免疫疗法的时候,如何区分“假进展”和“真进展”非常重要,因为它涉及是继续坚持用免疫疗法,还是赶快换药这个生死决定。
长期、短期效果不同
如果用在合适患者身上,靶向药物有效率高,而且起效快,能迅速缓解肿瘤带来的症状,提高患者的生活质量,一定时期内能显著提高存活率。
但由于肿瘤的异质性和进化,一段时间后几乎无一例外会出现抗药性,需要换药,极少出现长期存活或治愈。
免疫药物目前最大问题是有效率不高,仅在10%~20%,所以对很多人来说,它是无效的。加上“假进展”现象,一开始多数人肿瘤都不会缩小。但随着时间流逝,开始有患者出现响应,肿瘤缩小,而且很多响应的患者会长期受益,这就是所谓的生存曲线“拖尾现象”(见下图):一小部分患者会长期存活,甚至被治愈。
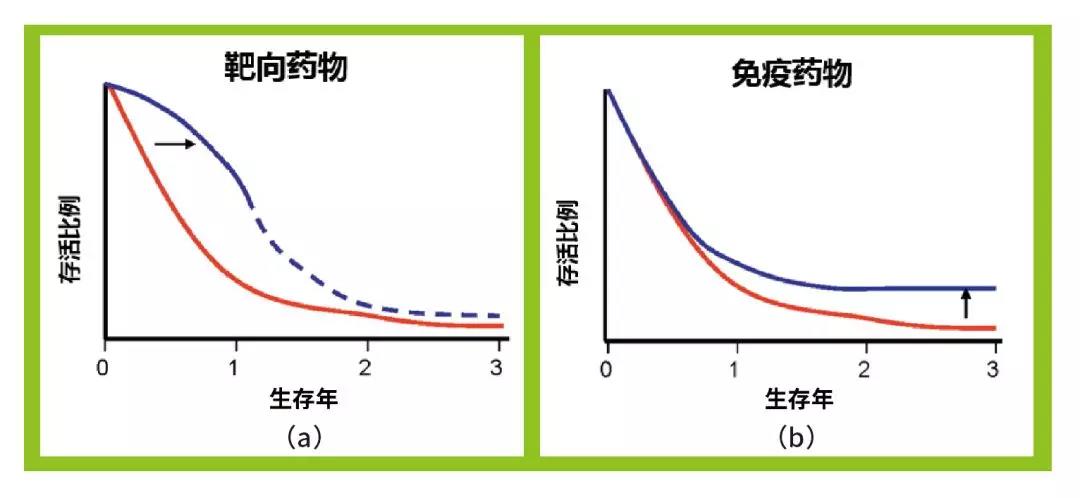
使用CTLA4 抑制剂的黑色素瘤患者,一旦活过3 年,80% 都能活过10 年,甚至临床治愈!这是大家热衷于免疫疗法的主要原因。
当然,理想情况是把两类药物优点结合在一起,提高响应比例,同时让更多人长期存活,这就是大量尝试各种组合疗法的原因。
目前精准程度不同
抗癌药很贵,因此最好只用在能受益的患者身上,何况用错药还会浪费宝贵的时间。
经过多年研究,很多靶向药物的使用原则越来越清楚,一般就是携带某种特定基因突变的肿瘤,比如有EGFR敏感突变的肺癌,使用EGFR靶向药物,多数会有效。有ALK突变的肺癌,用ALK靶向药,效果也很好。目前很多靶向药的使用已经比较“精准”。
但对于免疫药物,预测疗效还很难,加上很多患者把它当作最后的“救命稻草”,导致使用非常“不精准”。大规模人群里面盲试,成功率通常仅为10%~20%。这是目前的状况,而预测免疫疗法疗效可能是目前最热的领域之一,希望能尽早有突破,让免疫疗法也进入“精准医疗”行列。
总之,靶向药物和免疫药物没有绝对的好坏之分,不同的药适合不同的患者。
再好的药也不会对100% 患者有效,对患者而言,有药物可选当然是好事,甚至越多越好。关键,是要认清每个药的特性,了解它是否合适自己的情况,找到最“精准”,最好的组合。
“靶向”、“免疫”哪家好?精准用药不可少!
最近听到消息,2018年10月新纳入医保的17种抗癌药在一些地方购买时遇到了困难。如果你近期想买或买过其中的药物,请帮忙扫描二维码填一份问卷。感谢大家!

转载自:



